Titulo
Servicios comunitarios de salud mental con puertas abiertas y sin restricciones en Trieste, Italia
Desde hace años que hemos venido publicando en las páginas de Topía textos sobre la experiencia en Trieste. Vale mencionar, entre otros, los libros La condena de ser pobre y loco de Franco Basaglia y Vivir sin manicomios de Franco Rotelli. Pero, ¿cómo se trabaja hoy en Trieste? Su actual director envió especialmente este texto para nuestra revista, donde se transmite cómo se continúa trabajando hoy y cuáles son los logros a partir de más de 40 años de trabajo.
Introducción
En Italia, la desinstitucionalización psiquiátrica se completó al punto de que se han cerrado todos los hospitales psiquiátricos en un lapso de dos décadas (1978-1999), gracias a un movimiento crítico previo y a la ley de reforma que se aplicó en 1978. Esta ley se basa en los derechos plenos (como el derecho a la libre comunicación, el derecho a apelar, a no tener tratamientos involuntarios prolongados, a la no detención durante esos tratamientos) y no contempla la intervención de ninguna autoridad de la justicia ni del orden público. Estos principios llevaron a que se lograra la tasa más baja de tratamiento involuntario en Europa (17/100.000), así como la tasa de menor duración de estos tratamientos (10 días), lo cual evita que los usuarios del servicio pasen por un proceso pesado de institucionalización. El sector forense pasa ahora por una desinstitucionalización gradual (el 31 de marzo de 2015 la ley número 81 dictaminó el cierre de los 6 hospitales forenses existentes, reemplazándolos por pequeñas unidades regionales vinculadas a los departamentos de salud mental), con lo que en dos años se redujo el número de detenidos a menos de 600, en comparación con los 1500 de años anteriores (ROSEN et al., 2012, 2014).
En la actualidad, la salud mental comunitaria es la regla en este país, pero la naturaleza, la función y la organización de los Servicios Comunitarios de Salud Mental (SCSM) constituyen los puntos teórico-prácticos centrales a considerar. Por un lado, el concepto italiano original de Centro Comunitario de Salud Mental (en adelante, CCSM) fue concebido como el punto nodal del Departamento de Salud Mental (DSM), volviéndose así la principal referencia para todos los requerimientos psiquiátricos de toda un área de influencia, mientras que los hospitales psiquiátricos fueron cerrados. Esta peculiaridad permite e incluso obliga a los Servicios Comunitarios de Salud Mental a realizar, en la comunidad a la que sirven, un ciclo continuo de verificación de su eficiencia en lo concerniente a las vías generales de atención, sin descartar los casos difíciles en otras instituciones, como son aquellos casos complejos que presentan graves síntomas y discapacidades. A la inversa, si un Centro Comunitario se concibe como una simple clínica de pacientes ambulatorios, esto significa aceptar una situación inevitablemente subordinada, similar a la de los servicios hospitalarios y las clínicas privadas. En presencia de servicios débiles y no enfocados en la comunidad, el sistema se vuelve a menudo disfuncional y produce “residuos” que quedan atrapados en el cuidado residencial a largo plazo, incluso si esto ocurre en entornos comunitarios.
En presencia de servicios débiles y no enfocados en la comunidad, el sistema se vuelve a menudo disfuncional y produce “residuos” que quedan atrapados en el cuidado residencial a largo plazo
Cada CCSM debe estar vinculado a la atención médica básica, a los servicios sociales, a los servicios para la tercera edad, y debe ser coordinado por los “Distritos de Salud”. Sin embargo, este tipo de integración no puede ser aplicada fácilmente debido a las grandes diferencias regionales. Asimismo, cuando ha sido posible, se ha dado prioridad al tratamiento de trastornos mentales comunes (Lora, 2009). El desarrollo de un CCSM “fuerte” que funciona las 24 horas del día, que está equipado con camas y con gran flexibilidad en cuanto a instalaciones, recursos, obligaciones y modos de intervención, fue implementado por Trieste y luego por toda la Región Friuli Venezia Giulia. Existen pocos casos similares en Italia, a pesar de las recomendaciones que hizo la Comisión del Parlamento (2013), las recomendaciones oficiales de algunas regiones y del amplio apoyo por parte de los profesionales de la salud y de las organizaciones de los usuarios de los servicios.
A partir de los casos históricos de Trieste y Pordenone en la Región Friuli Venezia Giulia (1.200.000), la aplicación de la Ley de Reforma se basó en un enfoque de salud pública que fue garantizado por los Departamentos de Salud Mental para que se pudieran coordinar todos los servicios, según criterios que intentan combatir la exclusión social, la estigmatización y la discriminación, promoviendo en su lugar, la inclusión social. El desarrollo de los Centros Comunitarios abiertos las 24 horas con camas ambulatorias permitió reducir la cantidad de camas de hospitalización general (30 para toda la región). Los Centros cuentan, además, con el apoyo de una red de servicios de rehabilitación e integración social, como hogares colectivos, centros de día y cooperativas sociales.
Todos los servicios regionales llegaron a una organización similar con resultados comparables, como ser: una baja tasa de hospitalización en el Hospital General, una baja tasa de tratamientos obligatorios, buena tasa de empleo, presupuestos personalizados, muy pocos pacientes forenses, y una tasa de suicidio que se redujo en un 30% en los últimos 15 años (SISSR, Servicio Regional de Datos).
El modelo de trieste
Descripción
La transformación del servicio psiquiátrico en la ciudad de Trieste (236.000 habitantes) deriva directamente de la desinstitucionalización del Hospital Psiquiátrico (que tenía 1.200 pacientes hospitalizados) y de la creación simultánea de una red completa de servicios alternativos en la comunidad (Bennett, 1985, Rotelli, 1988, De Leonardis, Mauri & Rotelli, 1986, Dell'acqua & Cogliati Dezza, 1986).
Actualmente, el Departamento de Salud Mental cuenta con cuatro Centros Comunitarios de Salud Mental, abiertos las 24 horas del día, con 6 camas cada uno, y que cubren un área de 50/65.000 habitantes; un Servicio de Diagnóstico y Tratamiento Psiquiátrico en el Hospital General, que se utiliza principalmente como filtro para situaciones de emergencia (por la noche), y que normalmente no admite pacientes por más de 24 horas, sino que los deriva lo antes posible al Centro correspondiente. Asimismo, el Servicio de Habilitación y Residencia también cuenta en la actualidad con 45 camas en residencias colectivas y con viviendas con diferentes niveles de supervisión, de hasta 24 horas; pero su principal objetivo es incentivar a los usuarios a que puedan vivir de forma independiente o compartir sus recursos. Hay, además, una red de cooperativas sociales (12, por el momento).
Los Centros Comunitarios de Salud Mental cubren un área de influencia específica. El equipo está compuesto por unas 30 enfermeras, 1-2 trabajadores sociales, 2 psicólogos, 1-2 especialistas en rehabilitación y 4-5 psiquiatras. El CCSM funciona durante todo el día. Por la noche, dos operadores[1] asisten a las personas que son alojadas durante la noche. En Trieste, se espera que cada CCSM responda a todas las demandas psiquiátricas de su área de influencia, incluyendo las demandas agudas, las cuales no están limitadas a un servicio específico ni están separadas de las prácticas de prevención, tratamiento y rehabilitación. La función del CCSM se relaciona con la hospitalidad diurna, las visitas ambulatorias, el tratamiento domiciliario, el tratamiento comunitario asertivo, la atención diurna, la terapia individual, familiar y grupal, el apoyo social y el fortalecimiento de las redes sociales, la vivienda subvencionada y la inclusión social a través de la inserción laboral, el deporte, el arte y el tiempo de ocio.
La Estación de Diagnóstico y Tratamiento Psiquiátrico [PTDS, Psychiatric Diagnosticand Treatment Station] es un servicio psiquiátrico de emergencia que se administra como parte de la organización de servicios comunitarios, y no como un servicio hospitalario aislado. Tiene 8 camas y brinda atención psiquiátrica primaria y servicios de consejería para las otras salas del hospital. También actúa como un filtro para la demanda que llega a la Sala de Urgencias del Hospital General y, de ser necesario, hace derivaciones a los servicios de salud mental de la comunidad. Si el paciente llega por la noche, puede quedar en observación y al día siguiente se lo deriva al CCSM competente. Los CCSM controlan y administran directamente las actividades de las Estaciones de Diagnóstico y Tratamiento y son los responsables de llevar adelante las intervenciones de la comunidad lo más rápido posible, así como las derivaciones a los CCSM en un lapso medio de 24 horas. Cuando es necesaria la hospitalización (lo cual no sucede a menudo), siempre se lleva a cabo dentro de la continuidad de las intervenciones comunitarias que está desarrollando el CCSM competente. Esto evita que se convierta en una intervención aislada. Incluso los Tratamientos de Salud Obligatorios se aplican preferentemente en el CCSM competente y no en el Hospital.
El desarrollo de los Centros Comunitarios abiertos las 24 horas con camas ambulatorias permitió reducir la cantidad de camas de hospitalización general
El Servicio de Habilitación y Residencia también dispone actualmente de 45 camas en residencias colectivas y en viviendas con diferentes niveles de supervisión, de hasta 24 horas, pero su principal objetivo es alentar a los usuarios a vivir de forma independiente o a compartir espacios y recursos. Varias asociaciones, que incluyen usuarios y familiares/cuidadores[2], colaboran entre sí para gestionar espacios sociales en la ciudad, como si fueran un club, y promueven actividades de autoayuda y de apoyo; actividades de recuperación y otras actividades educativas; es decir, son “un centro de día difuso”. Hay cerca de 12 cooperativas sociales que también trabajan en conjunto para lograr la inclusión social y laboral, como describiremos más adelante.
Los recursos humanos son aproximadamente 210 personas, además de organizaciones no gubernamentales (apoyo de ONGs para vivienda y vida comunitaria).
Paralelamente al desarrollo de los servicios de salud mental, en la última década también se ha observado el crecimiento y desarrollo de servicios integrados de salud comunitaria (Distritos de Salud), donde el CCSM envía a sus profesionales para hacer consultas y planes conjuntos de atención. Es necesario mencionar al “programa microarea”, que es un proyecto de desarrollo comunitario de extensión proactivo, destinado a mejorar los indicadores de salud y el capital social. Las colaboraciones con los distritos sanitarios y los hospitales generales se producen en las áreas de tercera edad, niñez y adolescencia, discapacidad, salud física, medicina especializada, trastornos alimentarios, detección temprana e intervención de la psicosis. La promoción de la salud en las escuelas también se implementa a través del Departamento de Prevención.
Varios Programas Departamentales son transversales:
- Formación social y cultural de los usuarios y compromiso, participación y promoción
- Programa familiar (psicoeducación, autoayuda, grupos multifamiliares)
- Participación del médico de cabecera en la asistencia sanitaria y la comorbilidad con condiciones físicas crónicas
- Servicio de asesoramiento penitenciario
- Red de apoyo para la prevención del suicidio y de “muertes solitarias” de ancianos
- Servicio para incentivar la pertenencia a asociaciones, etc.
- Promoción de actividades cooperativas sociales
- Promoción de actividades creativas / lúdicas / deportivas / de ocio con otras agencias comunitarias
- Promoción de grupos de autoayuda, programas y clubes con otras asociaciones
- Colaboraciones con distritos sanitarios y hospitales generales, para ancianos, niños, adolescentes, discapacitados, medicina especializada, trastornos alimentarios, detección temprana e intervención en la psicosis
- Relaciones con las agencias culturales de la ciudad (teatro, universidad, etc.)
- Programas sobre diferencias de género y salud mental
Criterios / Principios de la práctica comunitaria
La organización se basa en criterios (o principios) de atención claramente definidos, como la misión del Departamento (Mezzina, 2014). Estos son:
1) La responsabilidad por la salud mental de la comunidad, es decir: se asume la responsabilidad de toda la demanda psiquiátrica en un área de influencia determinada, sin restricción según la gravedad de los casos.
2) Presencia activa y movilidad hacia la demanda:
- En casos de urgencia, se evitan las listas de espera y los filtros burocráticos.
- Se promueve tomar la responsabilidad de proteger el entorno cotidiano del usuario.
3) Accesibilidad:
- No es necesario sacar turno.
- Respuesta rápida después de la derivación.
4) Continuidad terapéutica en el espacio y tiempo:
- Las intervenciones se llevan a cabo en el entorno cotidiano del paciente, en las instituciones de salud social, en las instituciones jurídico-penales (tribunales, cárceles, sector forense).
- La continuidad temporal se define en función de la necesidad de atención y de tres criterios: prevención, tratamiento y rehabilitación.
5) Respuestas a las crisis:
- Se ofrecen alternativas a la hospitalización (tratamiento domiciliario, cuidado temporario en el CCSM)
- La organización del CCSM es capaz de manejar emergencias y, de ser necesario, hospitalizaciones.
6) Alcance:
- Se provee una respuesta que integra la asistencia social y sanitaria, y la asistencia terapéutica y social, como por ejemplo, el uso de los recursos disponibles del Servicio, la activación de los servicios sanitarios y sociales, el uso de los recursos que pueden encontrarse en el contexto microsocial.
7) Trabajo en equipo:
- Formulación colectiva de proyectos terapéuticos.
- Coordinación entre varias figuras profesionales.
- Enfoques multidisciplinarios y multiprofesionales.
- Capacitación in situ constante y actividades de mirada grupal para el equipo.
- Circulación de información dentro del Servicio.
- Integración del trabajo no profesional y voluntario.
Si traducimos estos criterios y principios generales a la dinámica de la práctica cotidiana de la comunidad y a los procedimientos del Departamento de Salud Mental, vemos que la responsabilidad ante la salud mental de la comunidad es un punto de entrada y de referencia único en la perspectiva de salud pública. La presencia activa y móvil requiere de una fácil accesibilidad y de cuidados proactivos y asertivos. El concepto clave de “continuidad” implica que no haya transiciones en la atención, que el equipo del CCSM esté involucrado en cualquiera de las etapas de la enfermedad del paciente, así como en las necesidades relacionadas con la atención, manteniéndolo en su contexto social habitual y llegando a él donde quiera que viva, evitando la desocialización y / o la institucionalización en hospitales penitenciarios o forenses. Una respuesta a tiempo y rápida a las crisis implica, por regla general, no internar a los pacientes. El alcance del servicio está dado por el trabajo intersectorial, la búsqueda de la mejora del capital social, el reconocimiento de la red social (es decir, la familia y la comunidad cerrada), utilizando e integrando sus recursos. Por último, el trabajo en equipo implica el desarrollo de una mirada y una cultura compartidas, donde el enfoque multidisciplinario se vincule con la creatividad y la subjetividad de quienes lo integran (profesionales, voluntarios y residentes). Todo el equipo tiene reuniones diarias, cuyo marco es un enfoque “vital / cotidiano” hacia el paciente y su relato personal en el centro.
El proceso de atención
Prestaciones y procedimientos
Los centros comunitarios de salud mental de 24 horas están ubicados en residencias no hospitalarias, generalmente una casa grande, con 2 o 3 plantas. No se conciben sólo como centros para atender crisis, sino que sus propósitos son múltiples y multifuncionales, es decir, centros de día, servicios ambulatorios, bases para equipos comunitarios. La calidad del ambiente (hogareño) y de la atmósfera está dada por las actitudes del personal, centradas principalmente en la flexibilidad y la negociación razonable con las preocupaciones y necesidades del paciente. Un solo equipo multidisciplinario actúa rotando dentro y fuera del centro para atender tanto a quienes son “huéspedes” por 24 horas como a los usuarios que asisten diariamente o que han sido derivados a su casa (Mezzina & Johnson, 2008).
El CCSM funciona sin turno previo, y todos pueden entrar o llamar y recibir una respuesta en “tiempo real”, normalmente en 1-2 horas.
El CCSM funciona sin turno previo, y todos pueden entrar o llamar y recibir una respuesta en “tiempo real”, normalmente en 1-2 horas. Todo el personal recibe pacientes, turnándose en las funciones de admisión. Esto significa que no hay lista de espera. La atención se basa en el problema, en lugar de basarse en el diagnóstico (si el problema es urgente, incluso desde el punto de vista subjetivo del paciente o del profesional, se lo aborda). El turno mañana comienza a organizar las prioridades diarias y a ajustarlas al trabajo ya programado. Un par de médicos se encargan de las tareas internas, como ser: compartir el cuidado de las habitaciones de los “huéspedes”, el cuidado domiciliario (visitas a pacientes ambulatorios, medicamentos, contactos informales / grupos de conversación, almorzar / cenar con ellos, como se hace en un hospital de día). El objetivo principal es crear y mantener un ambiente terapéutico informal y agradable. También por la mañana, se hace una reunión entre los huéspedes “nuevos” y “viejos” (comparten conocimientos, orientación, apoyo, precepciones). Los médicos que no participan ese día en las tareas internas salen para hacer las visitas domiciliarias programadas, para hacer actividades de la red o para buscar y llevar pacientes al hospital de día o para que realicen actividades programadas (exámenes médicos en el hospital o en el distrito de salud, la comisaría, el lugar de trabajo, etc.). “Hacer con”, “estar con” son las bases para brindar un buen apoyo y establecer relaciones de confianza. Por la tarde se realizan otras reuniones de trabajo con el personal del otro turno en torno a las prioridadesdel día.
De 8 a 20 hs el Centro admite derivaciones directas sin ninguna formalidad, usando los protocolos flexibles que describimos anteriormente. De 20 a 8 hs, las urgencias ingresan a la consulta por la guardia, y luego se alojan en el Servicio de Diagnóstico y Tratamiento Psiquiátrico. Por lo general, se aplica una evaluación extendida del paciente de 24 horas (la “regla de las 24 horas”). Al día siguiente, el equipo del CCSM se presenta en ese servicio y se discute un plan de cuidado continuo. Los pacientes son llevados al centro si necesitan descansar o permanecer lejos de su hogar; o bien, se los acompaña y se los cuida en sus domicilios.
La atención se basa en el problema, en lugar de basarse en el diagnóstico
La hospitalidad de 24 horas en el CCSM también se acuerda sin formalidades con el usuario y sus familiares, y es manejada por todo el equipo (Dell'acqua & Mezzina, 1988, 1988a). En caso de una hospitalización no acordada, el equipo hace una renegociación; el plan de atención se vuelve a discutir durante la admisión / hospitalidad. Los usuarios son considerados “huéspedes”: pueden recibir visitas sin restricciones y se les anima a mantener sus actividades cotidianas y los vínculos con su entorno (los operadores y los voluntarios hacen actividades al aire libre con ellos todos los días). Esto se realiza en el mismo lugar donde los usuarios reciben la atención cotidiana y hacen la rehabilitación, por lo tanto, la crisis se “disuelve” y no es reforzada en la vida cotidiana del paciente. A menudo, le sigue un período de asistencia hospitalaria diaria, con el fin de afianzar la relación terapéutica y desarrollar un plan de cuidado continuo. La duración media de las admisiones de 24 horas es de 10-12 días. Esto no se aplica solamente en casos de crisis: por ejemplo, las personas que requieren nuevos planes de rehabilitación o cuyas necesidades sociales no están satisfechas (por ejemplo, las personas sin hogar) se alojan también en el CCSM, para así evitar el desamparo social. Esto significa concentrar la atención y los recursos del servicio en un nuevo plan de atención.
Algunas de las prácticas que se realizan en el CCSM pueden resumirse de la siguiente manera (Mezzina & Johnson, op. cit.):
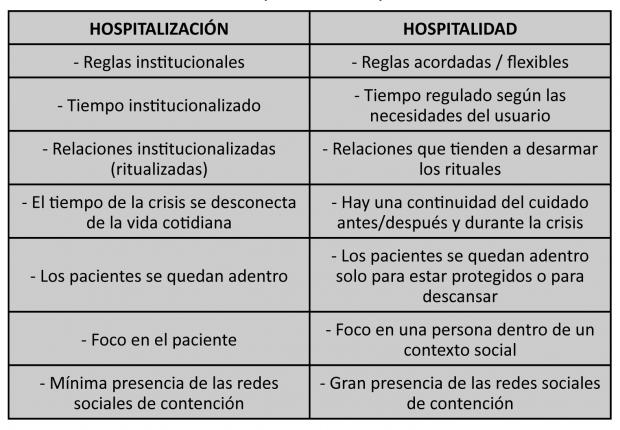
- No se separa a las personas que reciben hospitalidad de otros usuarios (la crisis se “disuelve” en la vida cotidiana)
- Se minimizan las barreras entre los operadores y los usuarios
- Se reducen la compartimentación y las cuestiones “territoriales” relacionadas con las ubicaciones / instalaciones individuales.
- El sistema es a puertas abiertas, incluso para los tratamientos obligatorios
- Se hacen actividades cotidianas en un ambiente cotidiano
- Se comparte y se vive de forma comunitaria
- Se establecen acuerdos / se negocia y hay responsabidad ante las acciones que se llevan a cabo
- Se hace un esfuerzo continuo para que el tratamiento / cuidado se realice a través de una relación basada en la confianza
- Se incluye al usuario en crisis en actividades estructuradas y no estructuradas, dentro y fuera del CCSM.
Podemos decir que hay un cambio de la hospitalización a la hospitalidad en un sistema donde el concepto de “hospitalidad / huéspedes” se aplica por el estatuto formal de “hospitalidad para la salud”, lo cual trae aparejadas una serie de consecuencias (Mezzina & Johnson, op. cit.)
Tabla 1 - Hospitalización vs hospitalidad
Recorridos de atención y de recuperación a través del servicio
Durante el proceso de cuidado, el CCSM debe ser capaz de crear un recorrido terapéutico / rehabilitador a través de una serie de opciones para el usuario, hacer propuestas y entablar un diálogo terapéutico. A través de una serie de programas desarrollados en la comunidad, se ofrecen a los pacientes oportunidades de acceso a la recuperación y la inclusión social (por ejemplo: deporte, ocio, bienestar, cultura). Junto a asociaciones y otros agentes culturales se han organizado cursos relacionados con la lengua, el autocuidado y la identidad social. Los pacientes pueden experimentar relaciones recíprocas y nuevos roles sociales, particularmente cuando se les da acceso a la capacitación y al empleo, como por ejemplo, en cooperativas sociales. La participación libre en la vida del Centro puede proporcionar un sentimiento de familiaridad. Se les anima a que exploren sus aspiraciones y a tomarlas como base para un proyecto individual o “un proyecto de vida”, a la par que se los ayuda con dinero, trabajo o formación, educación, vivienda, actividades o relaciones. Para aquellos con necesidades y situaciones más complejas, la principal herramienta para afirmar el papel central de la persona y sus necesidades, así como garantizar la continuidad del cuidado, es un plan personalizado (con el presupuesto sanitario acorde). Esto se logra con la contribución de las cooperativas sociales en tanto socios en la atención. Los proyectos personalizados, también con apoyo del hogar familiar, apuntan a la emancipación y al empoderamiento. Los grupos de acogida y de apoyo mutuo se reúnen regularmente en el CCSM y desarrollan actividades y apoyo social. La administración que las asociaciones vinculadas al servico hacen de las casas de recuperación para períodos breves incluye el apoyo de trabajadores profesionales.
El empoderamiento de los usuarios y de los familiares/cuidadores a través de la participación activa en la promoción de la salud mental también significa aceptar su contribución para hacer nuevas modificaciones al servicio de salud mental
Las asociaciones también ofrecen otros programas, tales como iniciativas culturales (cursos, escritura creativa, cine, museos, etc.), programas deportivos, actividades de autoayuda, actividades de ocio, bienestar y promoción de la salud, y generalmente involucran a agencias comunitarias y promueven la desestigmatización.
Proceso más amplio de rehabilitación con vistas a la ciudadanía
En este marco, la experiencia de Trieste desarrolló una estrategia de “emprendimiento social” que reconvirtió los recursos humanos y económicos del hospital psiquiátrico en servicios comunitarios; fomentó que la administración local ofreciera recursos a los usuarios de forma directa (beneficios, salarios laborales, vivienda); promovió la identificación de otros recursos (institucionales, ONGs) y de personal disponible para una participación creativa; creó sociedades cooperativas productivas e integradas que ofrecen oportunidades de empleo diversificadas y una formación educativa y profesional con participación de los usuarios en la estructura económica y decisional de las diversas empresas, con lo cual se suprime la brecha entre el mercado de trabajo y el sistema de salud (Rotelli et al., 1994).
Las cooperativas abarcan una amplia gama de actividades, como limpieza y mantenimiento de edificios, transporte, carpintería y diseño, cafetería, servicios de hotelería y restauración, producción agrícola y jardinería, producción de artesanías, fotografía, vídeo y radio, servicios informáticos, serigrafías, servicios humanos, etc. Los compradores de estos servicios son agencias públicas y particulares (Leff & Warner, 2006, Davidson et al., 2010). La cantidad de personas en la ciudad que trabajan en estas cooperativas son aproximadamente 600, de las cuales un 70% son “desfavorecidas”, mientras que unas 150 reciben planes de trabajo,y son en su mayoría usuarios de los servicios de salud mental, de toxicomanía, de discapacidad o de “jóvenes en riesgo”. Hay gerentes, profesionales de la salud mental, expertos en enseñanza y colaboradores para este sector específico.
Participación del usuario y del familiar/cuidador en los servicios
Al igual que otras experiencias innovadoras de los últimos años, los servicios comunitarios de Trieste tienen como objetivo desarrollar su propia vida social, organización del trabajo y contactos con la comunidad de manera tal que se optimicen los intercambios y las relaciones entre todos los involucrados (trabajadores de la salud mental, usuarios, familiares, vecinos, voluntarios) (Mezzina et al., 1992, Mezzina, 2010).
El empoderamiento de los usuarios y de los familiares/cuidadores a través de la participación activa en la promoción de la salud mental también significa aceptar su contribución para hacer nuevas modificaciones al servicio de salud mental, en el marco de un accionar común contra la inercia institucional y los vínculos de dependencia pasiva. Algunos de los desarrollos que se han dado en los últimos veinte años son: el pasaje de una participación individual a una colectiva; la capacidad del servicio para reconocer las historias de vida y las necesidades singulares de cada paciente y para capacitarlos como actores activos; el trabajo con las familias más vulnerables (desde la psicoeducación al apoyo mutuo con las asociaciones), y el agrupamiento y autoorganización de los pacientes jóvenes (desde grupos de actividad a la autoayuda y el apoyo de otros pacientes).
Evaluación
Datos sobre actividades, indicadores relevantes de resultados y otras encuestas
Por año, de cada 10 pacientes que pasan una noche en los Centros Comunitarios de Salud Mental, sólo uno pasa la noche en el servicio hospitalario. La permanencia media de las personas admitidas en estado de crisis es de 10 a 12 días, mientras que es inferior a 3 días para las personas que ingresan al Servicio de Diagnóstico y Tratamiento Psiquiátrico, debido a la rápida rotación descrita anteriormente. En los últimos años, disminuyeron todas las cifras y tasas relativas a emergencias, casos agudos y crisis.
Menos de 10 personas cada 100.000 por año se someten a un tratamiento de salud obligatorio en Trieste, y por lo general lo hacen durante unos 7-10 días, lo cual representa aproximadamente el 1% del total de los casos de atención residencial. La hospitalidad en los CCSM substituyó la mayor parte de las admisiones hospitalarias generales en el Servicio de Diagnóstico y Tratamiento Psiquiátrico, cuya proporción es de 1:10 en comparación con el anterior. Incluso los tratamientos de salud obligatorios son proporcionados mediante el sistema de puertas abiertas del CCSM. La tasa de readmisión a un CCSM es de 30%. El uso de las camas de los CCSM disminuyó de forma constante a lo largo de estas décadas (a ⅓). El principio de “no restricción” incluye todos los servicios, y no se utiliza Terapia Electro Convulsiva.
No hay pacientes sin hogar abandonados en las calles, porque los CCSM también son, en cierta medida, refugios que ofrecen alojamiento, y actualmente tampoco hay habitantes de Trieste en los hospitales forenses. Además, en los últimos años hemos desarrollado la posibilidad de invertir grandes sumas de dinero en un corto período de tiempo para ayudar a aquellos pacientes particularmente graves a utilizar presupuestos sanitarios personalizados, mediante la creación de proyectos especiales con el apoyo de ONGs. De hecho, unos 160 pacientes por año reciben un presupuesto personal para poder cumplir con los objetivos de un plan de recuperación conjunto y compartido en las áreas de vivienda, trabajo y relaciones sociales. Esto representa alrededor del 18% del presupuesto global del Departamento de Salud Mental, mientras que otro 4% corresponde a ayudas económicas, becas de formación, ocio y proyectos con ONGs.
Alrededor de 200 a 250 personas se dedican a la formación profesional cada año gracias a la concesión de ayudas laborales, y 30 de ellas han sido empleadas, cada año, en el mercado de trabajo de Trieste, en empleos adecuados, muchos en el ámbito de la cooperación social, y alrededor de un tercio también han sido empleadas en empresas privadas.
En la ciudad, ahora hay casi 50 lugares diferentes, de diverso tipo, en donde se llevan a cabo actividades de salud mental. Cada habitante de Trieste contribuye con unos 80 euros al año, lo cual permite que el Departamento de Salud Mental gaste 18.000 euros para prestar todos estos servicios. Sólo el 6% de esta suma se destina a servicios hospitalarios y el 94% se utiliza para financiar servicios basados en la comunidad.
Entre los programas más importantes del Servicio se encuentra un proyecto de prevención del suicidio que ha contribuido a reducir la tasa de suicidios a la mitad (de 25 a 12 por 100.000 en 20 años) (Dell'Acqua et al., 2003).
Incluso si en Trieste no se ha podido evaluar la eficacia de las intervenciones individuales (es decir, psicoeducativas, rehabilitativas, psico-terapéuticas, etc.) debido a que están insertas en el marco del sistema general, se han llevado a cabo algunas encuestas y estudios de resultados. Algunos de ellos han sido publicados, como ser, los estudios de cohorte de pacientes que sufren de psicosis, los estudios de la carga familiar y otras investigaciones sobre intervención en casos de crisis, y sobre la satisfacción y las actitudes de los usuarios y miembros de la familia hacia la atención comunitaria, etc.
El primer estudio de seguimiento después de la reforma legislativa (1983-1987) demostró que se obstuvieron mejores resultados para 20 pacientes con esquizofrenia en Trieste y Arezzo en comparación con otros 18 centros italianos (Kemali et al., 1989). La atención de las crisis por parte de los CCSM resultó ser eficaz en la prevención de recaídas y de cronificación (Mezzina & Vidoni, 1995).
En los últimos años, una encuesta nacional entre 13 centros demostró que la atención de crisis en los servicios comunitarios de 24 horas es mejor para la resolución de las crisis y para un seguimiento de 2 años, lo cual se debe al establecimiento de relaciones terapéuticas de confianza, a la continuidad y flexibilidad de la atención, y a la exhaustividad del servicio (Mezzina et al. 2005a, 2005b). La reducción del 70% de los casos de emergencia que llegaban a la guardia del Hospital General se produjo en un período de 20 años.
En una encuesta no publicada hasta ahora, una muestra de 27 usuarios de alta prioridad, durante un seguimiento de 5 años, demostró una alta tasa de recuperación social: reducción significativa de los síntomas (en el grupo más severo, más de 65 puntos en la Escala de Evaluación Psiquiátrica breve (BPRS) de 16 ítems, la reducción fue del 20% al 4%), mejoras en la sociabilidad (un aumento del 50%), mientras que 9 usuarios obtuvieron un trabajo real con un salario real, 12 lograron vivir de forma independiente, y el nivel general de necesidades insatisfechas disminuyó de 75% a 25%; también hubo un 70% de reducción de días de hospitalización, y sólo un paciente abandonó el tratamiento.
La investigación cualitativa destacó particularmente los factores sociales relevantes relacionados con los servicios y la conexión entre la recuperación, la inclusión social y la ciudadanía (Davidson et al, 2005; Borg et al, 2005; Marin & Mezzina, 2006; Mezzina et al, 2006a, 2006b, 2005a; Sells et al., 2006).
Los datos recientes muestran un 75% de conformidad con la medicación antipsicótica (n = 587) relacionada con la prestación de servicios y la mejora de las redes de contención social (Palcic et al., 2011). La satisfacción de los usuarios fue del 83% en dos CCSM.
Comparación del modelo
Los tratamientos proporcionados por el Departamento de Salud Mental de Trieste son biológicos (medicamentos), psicológicos (terapias individuales y grupales), psicosociales (intervenciones familiares y psicoeducación), redes sociales de contención e intervenciones de apoyo social (vecinos, empleadores, etc.), culturales y vocacionales, rehabilitación y búsqueda de empleo, capacitación en habilidades sociales, etc.
Si se compara con las estrategias de Tratamiento Integrado de la Comunidad y si se consideran aquellos tratamientos que, a nivel internacional, tienen una efectividad comprobada para el tratamiento de la psicosis, el modelo de Trieste podría formalizarse con un cierto grado de simplificación como se detalla más abajo, de acuerdo con la articulación del tratamiento comunitario integrado - TCI (Falloon & Faden, 1993):
1) Capacitación en diversas competencias sociales y profesionales a través de la educación y la alfabetización; formación preprofesional socio-cultural a través de cursos organizados por el departamento junto con diversos organismos de formación y de la comunidad cultural; (“in situ” y no en un “entorno”, es decir, dentro de la familia, en el CCSM, en residencias protegidas, en grupos de autoayuda de pacientes y en clubes sociales terapéuticos, mediante actividades recreativas y sociales); empleo en cooperativas sociales y empleo en empresas privadas.
2) Trabajo en equipo con trabajadores clave, con el objetivo de lograr un modelo de gestión de casos (equilibrado, con un enfoque grupal basado en roles profesionales desinstitucionalizados).
3) Uso de los principios de la terapia cognitivo-conductual en la programación diaria de actividades, o en la estructuración del tiempo; capacidad de afrontar los síntomas y las crisis; reestructuración cognitiva hacia la producción de sentido o “sensemaking” de la experiencia subjetiva.
4) Intervenciones psicoeducativas en las familias más vulnerables: asesoramiento, sesiones de manejo del estrés con el paciente, intervenciones psicoeducativas para pacientes, grupos de autoayuda para miembros de la familia, enfoque de grupo multifamiliar, información y encuentros en grupos pequeños sobre cómo sobrellevar el tratamiento.
5) Intervención domiciliaria en casos de crisis y, de ser necesario, tratamiento intensivo con residencia (en los centros de salud abiertos las 24 horas) o gestión de estos casos en el hospital de día (también en el centro de salud mental).
6) Estrategias de manejo de medicamentos a partir de la oferta de información y del establecimiento de acuerdos.
Si se comparan estos tratamientos de estrategias integradas de atención comunitaria y si se tienen en cuenta aquellos programas que resultan eficaces para tratar la psicosis a nivel internacional, el modelo de Trieste se destaca por tener elementos de capacitación social y profesional, gestión de casos, usar principios de psicoterapia, hacer intervenciones educativas, emplear el tratamiento domiciliario y residencial intensivo, la administración de medicamentos y estrategias de cumplimiento consensuadas con los pacientes.
La organización del trabajo también tiene algún punto en común con el tratamiento asertivo comunitario o TAC (Marshall & Lockwood, 2002):
TAC
- Equipo multidisciplinario
- Población de usuarios definida
- Responsabilidad compartida
- Salud y asistencia social de gestión directa
- Cuidado ofrecido in vivo
- Tratamiento asertivo
- Negociación del programa
Modelo de Trieste
- No se trata solamente de un “equipo especializado”, sino de todo el equipo del CCSM
- Un sub-equipo se dedica a brindar un servicio a tiempo parcial para pacientes prioritarios mientras que otros miembros del equipo integran otras intervenciones
- Enfoque de equipo completo con trabajadores clave
- No se trata solamente de programas individualizados, sino de vías de atención orientadas a la recuperación
La siguiente tabla resume los contenidos precedentes en términos de “estructura-proceso-resultado”.
Tabla 2 - Centro comunitario abierto las 24 horas / servicio integrado (Mezzina & Johnson, 2008)
|
Estructura / organización |
Procesos / Procedimentos adoptados |
Resultados / resultados clínicos |
Puntos críticos / Advertencias |
|
Apertura de 24 hrs |
|
|
¿De verdad son “24 horas”? ¿La recepción es directa por la noche? |
|
Una sola locación
|
|
|
|
|
Un solo equipo |
|
|
|
|
Disponibilidad in situ de camas “vecinales” o comunitarias |
|
|
Abuso del uso de camas - se mantiene la mentalidad del hospital |
|
Trabajo simultáneo en el interior y en exterior |
|
|
|
|
Gestión de casos en equipo |
|
|
|
¿Un enfoque que se basa principalmente en derechos y valores puede generar evidencia? A nuestro juicio, los procesos y los resultados también se pueden describir utilizando el sistema de las “3 E” (Thornicroft Y Tansella, 2009) que tiene en cuenta los niveles cualitativos de la EBM (Medicina Basada en la Evidencia).
TABLA 3 - Las 3 E en Trieste
ASPECTOS EN DISCUSIÓN
Indicaciones generales
En Trieste, la rehabilitación ha sido concebida como un programa de restitución y reconstrucción de los derechos plenos de ciudadanía para las personas que sufren de problemas de salud mental, así como la construcción material de estos derechos (Rotelli et al, cit.). Esto implica no sólo el reconocimiento legal de los derechos civiles de los usuarios de la salud mental, sino también de sus derechos sociales. Los recursos relacionados con la vivienda, el empleo, los bienes, los servicios, las relaciones pudieron ser adquiridos principalmente a través del proceso de desinstitucionalización, que transformó todas las instituciones en servicios comunitarios. El acceso a los recursos puede mejorarse mediante el desarrollo de las competencias de los usuarios, por vía de la formación (competencias para la vida y formación profesional, educación) y de la información (psicoeducación, sensibilización social) o de la creación de redes de apoyo social que son gestionadas por servicios comunitarios totalmente alternativos al hospital psiquiátrico.
Las prácticas de rehabilitación de los servicios comunitarios de salud mental en Trieste han tratado también de maximizar el uso de las capacidades y los recursos humanos de las personas, permitiéndoles participar, en diferentes niveles, de las diversas actividades y de la elaboración de programas terapéuticos, generando así una red de participación y de apoyo social, ayudando a los pacientes en su propio entorno, evitando formas de regresión e institucionalización y desarrollando sus competencias sociales y de “salud”.
La salud comunitaria puede ser vista como un pasaje que deriva de la desinstitucionalización, donde los sistemas se construyen alrededor de individuos / comunidades. Un enfoque integral y holístico debe combinar la salud con los sistemas de bienestar en una poderosa sinergia (véase el concepto de “sistemas holísticos, enfoque que abarca toda la vida” en Jenkins & Rix, 2002). El enfoque en los individuos y en los derechos de la ciudadanía plantea la cuestión de los valores que sustentan las prácticas y los servicios (véase “servicios basados en valores”, en Fulford, 2004). El pasaje de la medicina reparadora a la salud participativa es otro cambio relevante que está ocurriendo en algunas de las experiencias más avanzadas.
A pesar de la singularidad de la experiencia de Trieste, se pueden esbozar algunas indicaciones generales:
1. La creación de itinerarios personalizados es la clave estratégico-organizativa en la cual la persona tiene un papel activo y un poder contractual.
2. Es preciso evitar o reducir las transiciones en el cuidado que resultan de la fragmentación del sistema de servicios.
3. Fomentar la responsabilidad del servicio hacia la comunidad: la responsabilidad por los procesos de cuidado debe estar enraizada en la comunidad.
4. Reconocer la importancia del contexto social como productor del significado de las acciones sanitarias y como portador de recursos, lo cual significa rechazar las opciones automáticas que no se diferencian en función del contexto en el que se aplican.
5. Desarrollar el liderazgo de los individuos y de los grupos sociales en tanto actores o participantes en el sistema de salud implica la activación de procesos de cambio estratégico / organizativo, en ciclos con interrupciones o continuos.
6. Es necesario pasar de las “instituciones” sanitarias jerárquicas a las “organizaciones” sanitarias horizontales.
7. Una visión “sistémica” debe basarse en la vida de la persona (sistemas holísticos, enfoque que abarca toda la vida) con un umbral bajo de accesibilidad, un punto de acceso único (ventanilla única).
8. El desarrollo de la atención domiciliaria (tanto en red como en relación) debe centrarse en la persona y en su contexto de vida real y, por tanto, en su historia de vida y en su capital social (no en la enfermedad), creando un sistema de opciones posibles que diversifique las respuestas, haciéndolas flexibles y personalizadas.
Debemos preguntarnos: ¿cuán importante es todo el sistema y el contexto específico de la aplicación de la rehabilitación y las iniciativas de inclusión social? Las buenas prácticas a pequeña escala son útiles como programas modelo para demostrar “qué es posible hacer”, pero éstas deben generalizarse a nivel de todo el sistema. Mientras que un enfoque global del sistema requiere de un servicio integrado, un enfoque que comprenda la vida en sí debe referirse a la persona en un contexto social.
Entre los programas más importantes del Servicio se encuentra un proyecto de prevención del suicidio que ha contribuido a reducir la tasa de suicidios a la mitad
Teniendo en cuenta el nexo entre la identidad y la institución, los seres humanos, incluidos los profesionales, siempre corren el riesgo de quedar atrapados en relaciones opresivas. Por lo tanto, es necesario un empoderamiento “paralelo” de los profesionales y los usuarios. ¿Pero debemos usar “la clave de la persona” para cambiar los sistemas? ¿Cómo usar sus poderes, sus derechos, sus valores?
¿No implica el riesgo de caer en la ideología? ¿Debemos usar el cambio del sistema para lograr un servicio más integrado, para “alcanzar a la persona” y para empoderarla? Aquí podemos evitar el riesgo del pragmatismo puro. ¿Qué sucede con la construcción de la comunidad en torno a la salud mental?
“Integración” es una palabra clave, ampliamente utilizada, a la hora de describir un continuo de sistemas de atención y apoyo, pero la integración también significa promover relaciones intersubjetivas dentro de una dimensión política más amplia. Significa unir intervenciones sociales y sanitarias, y reconocer los determinantes sociales de la enfermedad y los procesos asistenciales basados en un enfoque que comprenda toda la vida de la persona.
La salud mental no es la única área que debe asumir este compromiso, ya que “no hay salud sin salud mental”, como lo indicó la OMS en 2005. Comenzando por la salud mental local, ¿en qué medida fue posible crear un nivel de integración intersectorial y de colaboración entre los servicios, y entre los servicios y una ONG específica, para garantizar un impacto / enfoque sistémico de la atención sanitaria comunitaria? ¿Cuáles fueron los elementos clave involucrados? ¿De qué manera un enfoque sistémico de la salud no se limita a la simple creación de un sistema de servicios? ¿Cuáles son sus fortalezas, sus recursos y sus componentes?
¿Es posible crear un sistema integral de atención de salud para una comunidad específica que pueda responder a las necesidades sanitarias y a las aspiraciones personales de los usuarios, al tiempo que pueda también promover la salud en toda comunidad? Y si es así, ¿cómo? ¿Cómo pueden activarse, movilizarse y coordinarse en términos operativos los recursos humanos, económicos, sociales y culturales de una comunidad? ¿Existen mecanismos que garanticen la sostenibilidad económica, especialmente en los países menos prósperos?
Más allá de Trieste: El panorama internacional
Trieste tiene un papel activo en estas cuestiones y desarrollos a escala internacional. Desde la época de Basaglia, la experiencia de Trieste ha desempeñado un papel importante en la escena internacional, papel que data de 1973, cuando fue decretado centro piloto de la OMS y luego, en 1987, cuando fue reconocido como Centro Colaborador de la OMS para la Investigación y la Formación. Ha sido declarado centro sostenible y eficiente en términos económicos por la OMS en Ginebra (OMS, 2001) y en Copenhague. Además, el modelo fue declarado “líder” por el Instituto Noruego de Salud, en el marco del desarrollo de servicios dentro del Plan de Acción de Helsinki, en 2005. El Departamento de Salud Mental ha sido confirmado como Centro Colaborador de la OMS para la Investigación y la Formación en 2010 con el fin de ayudar a la OMS a orientar a los países en la desinstitucionalización y el desarrollo de servicios integrados y completos de Salud Mental de la Comunidad; contribuir al trabajo de la OMS en el cuidado centrado en el paciente mediante la aplicación de los enfoques de sistema holístico y recuperación [Whole Systems & Recovery] y de las prácticas innovadoras en la salud mental de la comunidad; y a apoyar a la OMS en el fortalecimiento de los Recursos Humanos para la Salud Mental (especialmente a través de la Escuela Internacional fundada en 2011).
Los programas de cooperación se han desarrollado durante más de 30 años en todos los continentes, con especial énfasis en América Latina, el sudeste de Europa y Palestina, a menudo bajo la égida de la OMS y en colaboración con otras organizaciones de renombre. Visto que la cantidad de personas que realizan estancias de estudio ha aumentado hasta un millar de personas cada año, Trieste pudo establecer conexiones con algunas de las experiencias más innovadoras en salud mental comunitaria a nivel mundial, con el fin de establecer redes de apoyo mutuo (Mezzina, 2010a).
A través de estas colaboraciones en red y de otras formas de procesos de aprendizaje mutuo internacional, se comparte el know-how necesario para la creación de servicios y programas innovadores. Podemos citar, por ejemplo, el CCSM que ofrece múltiples funciones, las cooperativas sociales, la desinstitucionalización de los hospitales psiquiátricos (como en Trieste), los esquemas familiares de acogida, las prácticas de integración comunitaria (como en Lille, Francia), la participación de los usuarios, las 24 horas de atención (como en el sur de Estocolmo, Suecia), la integración con la atención primaria, las empresas sociales (como en Oviedo, España), los equipos móviles multidisciplinarios comunitarios (desarrollados en North Birmingham y en Monaghan, Irlanda). Los programas de cooperación se han desarrollado durante más de 30 años en todos los continentes, con especial énfasis en América Latina, sur y este de Europa y Palestina, a menudo bajo el patrocinio de la OMS y en colaboración con otras organizaciones.
Trieste también es considerado un modelo de referencia en países occidentales como el Reino Unido, Holanda, Escandinavia, Australia y Nueva Zelanda, Estados Unidos y Canadá, mientras que también despierta un fuerte interés en Japón, Corea, China, Irán, India, Malasia y otros países asiáticos. El problema parece ser “qué puede replicarse” porque, más allá de ser una organización de servicios confiable, aparentemente simple, pero muy compleja y coherente, el hincapié está puesto en un enfoque diferente, basado en una fuerte postura crítica respecto a la psiquiatría clínica convencional.
CONCLUSIONES
Suponemos que se trata de un nuevo modelo, o paradigma, que deriva de la desinstitucionalización a nivel heurístico-operativo (Mezzina, 2005). Este modelo se basa en el principio de complejidad mediante la interacción flexible entre observadores y observados, “científicos” y “pacientes” (Maccacaro, 1978). Lo que es fundamental es la creación de sentido dentro de las nuevas acciones terapéuticas, que podrían denominarse “proyectos que abarcan la vida en su totalidad”, destinados a las personas necesitadas (Jenkins & Rix, op. cit.). Podría definirse como un “modelo de comprensión interactiva”. Por lo tanto, las nuevas soluciones de atención comunitaria sólo pueden ser efectivas si no se limitan a ser eficientes en cuanto a la gestión de la población de usuarios del servicio, definida por las características de las diversas enfermedades o por los comportamientos desviados que a ellas se relacionan (Basaglia, op. cit.). Antes bien, lo importante es preservar la idea de la persona como un todo.
Pasar de un modelo centrado en la institución o en el hospital a un sistema general de servicios para toda la vida de una comunidad (el enfoque de salud pública), un sistema responsable y que da cuenta de su accionar (aquí, responsable significa poder responder de forma positiva a los riesgos que se derivan de las alternativas escogidas). La desinstitucionalización significa también distancia, poder, lenguaje. En el nuevo escenario de atención comunitaria se ha producido un pasaje de una relación de dominación / control a una relación terapéutica, considerada como una relación recíproca y que, en lugar de centrarse en la objetivación de la enfermedad, propone el redescubrimiento de la persona y de su subjetividad. Desde este punto de vista, la desinstitucionalización puede considerarse una transformación de las relaciones de poder. Como demostramos en las investigaciones multiculturales cualitativas que llevamos a cabo, poder vivir la ciudadanía y “tener una vida plena” se encuentran en el centro del proceso de recuperación, tal como lo expresan los propios individuos en sus relatos.
Por lo tanto “es la persona y no la enfermedad lo que está en el centro del proceso de atención hacia la recuperación y emancipación, a través de la participación activa de los usuarios en los servicios”.
Referencias Bibliográficas
Basaglia F. (1987) Institutions of Violence. In Nancy Scheper Hughes & Anne Lowell (eds) Psychiatry Inside-out. Selected Writings of Franco Basaglia. New York: Columbia University Press, 1987.
Bennett DH. The Changing Pattern of Mental Health Care in Trieste. International Journal of Mental Health 1985; 14:7-92.
Borg M, Sells D, Topor A, Mezzina R, Marin I & Davidson L. What Makes a House a Home: the Role of Material Resourses in Recovery from Severe Mental Illness. American Journal of Psychiatric Rehabilitation 2005; 8:243-256.
Commissione Parlamentare di inchiesta sull’efficacia e l’efficienza del Servizio Sanitario Nazionale. Relazione finale sull’attività della Commissione, Senato della Repubblica, 30 gennaio 2013.
Davidson L, Borg M, Marin I, Topor A, Mezzina R & Sells D. Process of Recovery in Serious Mental Illness Findings from a Multinational Study. American Journal of Psychiatric Rehabilitation, 2005; 8:177-201.
Davidson L, Mezzina R, Rowe M & Thompson K. A Life in the Community: Italian Mental Health Reform and Recovery. Journal of Mental Health 2010; 19:436-43.
De Leonardis O, Mauri D, Rotelli F. Deinstitutionalization: a Different Path. The Italian Mental Health Reform. Health Promotion 1986; 2:151-165.
Dell'Acqua G & Cogliati Dezza MG. The End of the Mental Hospital: a Review of the Psychiatric Experience in Trieste. Acta Psychiatrica Scandinavica 1986; 316:45 - 69.
Dell'Acqua G & Mezzina R. Approaching Mental Distress. In Ramon S. & Giannichedda M.G. (eds) Psychiatry in Transition. The British and Italian Experiences. London: Pluto Press, 1988.
Dell’Acqua G, Mezzina R. Responding to Crisis: Strategies and Intentionality in Community Psychiatric Intervention’. Per La Salute Mentale/For Mental Health. Trieste: Centro Studi Salute Mentale, 1988a.
Dell’Acqua G, Belviso D, Crusiz C, Costantinides F. Trieste e il suicidio: un progetto di prevenzione. In Quaderni Italiani Di Psichiatria 2003; 22:11-23.
Falloon IRH & Fadden G. Integrated Mental Health Care: a Comprehensive Community Based Approach. New York: Cambridge University Press, 1993.
Fulford KWM. Ten Principles of Values-Based Medicine. Ch 14. In: Radden J (ed) The Philosophy of Psychiatry: A Companion. New York: Oxford University Press, 2004.
Goffman E. Asylums. Essays on the Social Situation of Mental Patients and Other Inmates. New York: Anchor Books, Doubleday & Co., Inc. 1961.
Jenkins J & Rix S. The Whole Life Programme. NIMHE East Region, NHS, 2003.
Kemali D, Maj M, Carpiniello B, Giurazza RD, Impagnatiello M, Lojacono D, Martini P & Morandini G. Patterns of Care in Italian Psychiatric Services and Psycho-Social Outcome of Schizophrenic Patients. A Three-Year Prospective Study. Psychiatry & Psychobiology 1989; 4:23 - 31.
Leff J & Warner R. Social Inclusion of People with Mental Illness. Cambridge University Press, 2006.
Maccacaro GA. Appunti per una ricerca su: epidemiologia dell’istituzione psichiatrica come malattia sociale. Fogli d’Informazione 1978, 50: 306-310.
Marshall M & Lockwood A. Assertive community treatment for people with severe mental disorders. Cochrane Library, Oxford: Update Software, 2002.
Marin I, Mezzina R, Borg M, Topor A, Staeheli-Lawless M, Sells D & Davidson L. The Persons’ Role in Recovery. American Journal of Psychiatric Rehabilitation 2005; 3:223-242.
Mezzina R & Johnson S. Home Treatment and ‘Hospitality’ within a Comprehensive Community Mental Health Centre. In Johnson S, Needle J, Bindman JP and Thornicroft G (eds) Home Treatment and Crisis Resolution in Mental Health. Cambridge University Press, 2008.
Mezzina R. Paradigm Shift in Psychiatry: Processes and Outcomes. In Ramon S and Williams JE (eds) Mental Health at the Crossroads. The Promise of the Psychsocial Approach. Hants, England: Ashgate, 2005.
Mezzina R. Citizenship: the Social Dimension of Recovery. In Robertson S, Kellehear K (eds) Dancing to the Beat of a Different Drum. Mental Health, Social Inclusion, Citizenship. TheMHS Conference Book of Proceedings 2005. Sydney, Australia: TheMHS Conference, 2006.
Mezzina R. Outcomes of Deistitutionalisation in Trieste. In Toresini L, Mezzina R (eds) Beyond the walls. Deinstitutionalisation in European Best Practices in Mental Health. Merano, Italy: Alpha Beta Verlag, 2010.
Mezzina R. From Italy to Europe and back, practices for emancipation. In Toresini L, Mezzina R (eds) Beyond the walls. Deinstitutionalisation in European Best Practices in Mental Health. Merano, Italy: Alpha Beta Verlag, 2010a.
Mezzina R. Community Mental Healthcare in Trieste and Beyond. An “Open Door-No Restraint” System of Care for Recovery and Citizienship. J Nerv Ment Dis 2014; 202:440-5.
Mezzina R, Mazzuia M, Vidoni D & Impagnatiello M. Networking Consumers Participation in a Community Mental Health Service: Mutual Support Groups, Citizenship, Coping Strategies. The International Journal of Social Psychiatry 1992; 38:68-73.
Mezzina R & Vidoni D. Beyond The Mental Hospital: Crisis and Continuity of Care in Trieste. A Four-Year Follow-Up Study in a Community Mental Health Centre. The International Journal of Social Psychiatry 1995, 41:1-20.
Mezzina R, Vidoni D, Miceli, M, Crusiz C, Accetta A & Interlandi G. Crisi psichiatrica e sistemi sanitari. Una ricerca italiana. Trieste, Italy: Asterios, 2005.
Mezzina R, Vidoni D, Miceli M, Crusiz C, Accetta A & Interlandi G. Gli interventi territoriali a 24 ore dalla crisi sono basati sull’evidenza? Indicazioni da uno studio multicentrico longitudinale. Psichiatria di Comunità 2005; 4:4.
Mezzina R, Borg M, Marin I, Sells D, Topor A & Davidson L. From Participation to Citizenship: How to Regain a Role, a Status, and a Life in the Process of Recovery. American Journal of Psychiatric Rehabilitation 2006; 9:39-61.
Mezzina R, Davidson L, Borg M, Marin I, Topor A & Sells D. The Social Nature of Recovery: Discussion and Implications for Practice. American Journal of Psychiatric Rehabilitation 2006a; 9:63-80.
Palcic S, Broussard P, Pettinelli A, Giraldi T, Martinis E, Furina C, Bracco R, Zanello E, Riolo A & Mezzina R Studio comparativo sull’utilizzo dei farmaci antipsicotici nel territorio dell’ASS n. 1 “Triestina”. Giornale Italiano di Farmacia Clinica 2011; 25:4.
Rosen A, O’Halloran P, Mezzina R. International Trends in Community Mental Health Services. In McQuiston H, Feldman J & Sowers W, eds, Handbook of Community Psychiatry, New York Doirdrecht Heidelberg London: Springer, 2012.
Rosen A, O’Halloran P, Mezzina R, and Thompson KS. International Trends in Community-Oriented Mental Health Services. In Mpofu E, ed. Community-Oriented Health Services. Practices Across Disciplines., New York: Springer, 2014.
Rotelli F. Changing Psychiatric Services In Italy. In Ramon S., Giannichedda, M.G. (eds) Psychiatry in Transition. The British and Italian Experiences. London: Pluto Press, 1988.
Rotelli F, Mezzina R, De Leonardis O, Goergen R, Evaristo P. Is Rehabilitation a Social Enterprise? Initiative of Support to People Disabled by Mental Illness, World Health Organisation, Division of Mental Health, Geneva 1994. http://www.triestesalutementale.it/english/doc/rotelli-et-al_xxxx_rehabi....
Sells D, Borg M, Marin I, Mezzina R, Topor A & Davidson L. Arenas of Recovery for Persons with Severe Mental Illness. American Journal of Psychiatric Rehabilitation 2006; 9:3-16.
Thornicroft G & Tansella M. Better Mental Health Care. Cambridge, New York, Melibourne, Madrid, Cape Town, Singapore, Sao Paulo, Delhi. Cambridge University Press, 2009.
Wing JK & Brown GW. Institutionalism and Schizophrenia. Cambridge Ma: Cambridge University Press, 1970.
World Health Organization (2001) ‘Stop exclusion - Dare to care. World Health Day 2001’. Department of Mental Health and Substance Abuse, Geneva.
Traducción Delfina Cabrera
Notas










